異所性妊娠(子宮外妊娠)
子宮外妊娠とは
about子宮外妊娠とは、受精卵が本来着床すべき「子宮内膜」以外の場所に着床してしまう異常妊娠のことです。医学的には「異所性妊娠(Ectopic pregnancy)」とも呼ばれ、発生頻度は全妊娠の1〜2%に認められます。
通常、排卵された卵子は卵管采で取り込まれ、精子と受精後、約6〜7日かけて子宮へと移動し、子宮内膜に着床します。ところが、卵管が狭窄していたり、炎症によって通過が妨げられていたりすると、受精卵は途中で留まり、その場に着床してしまうことがあります。
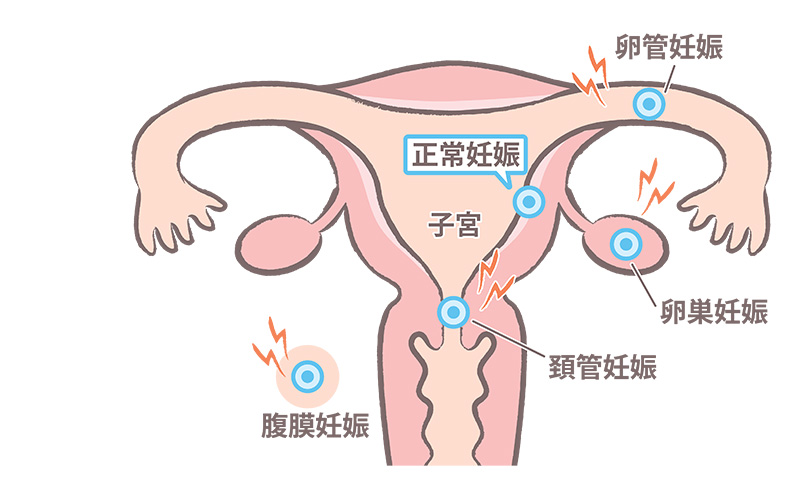
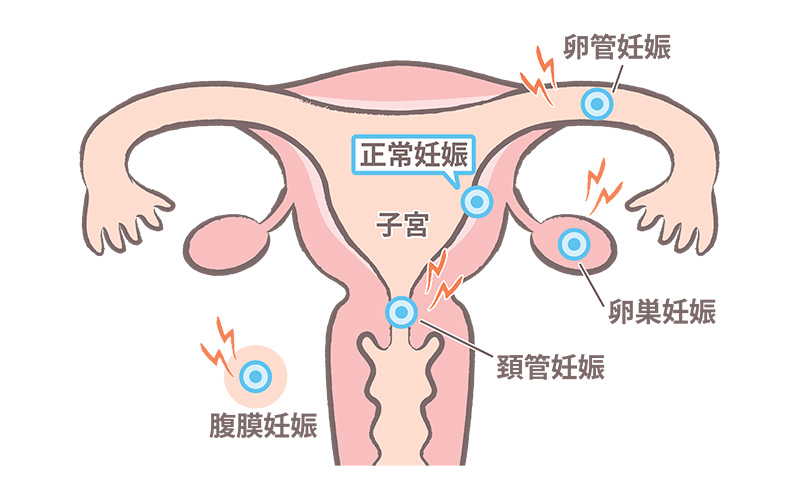
なぜ危険なのか?
子宮外妊娠は、妊娠が進むにつれて着床部位の組織を破壊し、卵管破裂や大量出血を引き起こす危険性があります。特に早期に診断されないと、出血性ショックや死亡例もあるため、迅速な対応が必要です。

着床部位と発生のメカニズム
mechanism正常な妊娠では、排卵された卵子が卵管采に取り込まれ、卵管膨大部で精子と受精し、その後、数日かけて卵管を通過して子宮内膜に到達し、着床します。この一連の移動には、卵管内の繊毛運動や筋肉の収縮が重要な役割を果たします。
しかし、クラミジアなどの性感染症や子宮内膜症、過去の手術(虫垂炎・帝王切開・卵巣手術など)による癒着・炎症が卵管に影響を及ぼしていると、卵管の内腔が狭くなったり、機能が低下したりすることがあります。その結果、受精卵の子宮への移動が妨げられ、卵管内やその他の異常な部位で着床してしまうのが、子宮外妊娠の主なメカニズムです。
子宮外妊娠のうち、およそ7~8割は卵管膨大部に着床するとされており、比較的スペースに余裕があるため、破裂までには多少の猶予があります。一方、卵管峡部(子宮に近い狭い部分)や、子宮筋層に入り込む間質部に着床した場合は、周囲組織の伸展性が乏しく、早期に破裂するリスクが高くなります。
さらに稀ではありますが、卵巣、腹腔内(ダグラス窩など)、あるいは子宮頸管に着床することもあり、これらは極めて稀なケース(異所性妊娠の中でも1〜2%未満)である一方、出血性合併症を招きやすく、診断と治療に高度な判断を要します。
このように、着床する部位によって、症状や発症時期、治療法、さらには将来の妊孕性(妊娠できる力)にまで影響が及ぶため、部位の特定と早期診断が非常に重要となります。
子宮外妊娠の分類と
着床部位別の特徴
| 着床部位 | 発生頻度 | 特徴・備考 |
|---|---|---|
| 卵管(膨大部・峡部・間質部) | 約95% | 最も多い。進行しやすく破裂リスク大 |
| 卵巣 | 約1%未満 | 超音波でも判別が難しいことがある |
| 腹腔内 | 約1%未満 | 着床が不安定で大出血を起こしやすい |
| 子宮頸管 | 約0.1〜0.2% | 出血性リスクが極めて高く注意が必要 |
妊娠検査薬と誤解
misunderstanding市販の妊娠検査薬は、尿中のhCG(ヒト絨毛性ゴナドトロピン)というホルモンの存在を検出することで陽性・陰性を判定します。hCGは受精卵が着床すると分泌され始めるため、妊娠初期でも比較的早期に反応が出るというメリットがあります。
しかし、この陽性反応は「妊娠していること」を示すにすぎず、その妊娠が正常な子宮内妊娠かどうかを判定するものではありません。つまり、子宮外妊娠であっても、hCGは体内で分泌されるため、検査薬は陽性となります。
そのため、「陽性反応が出た=すべて順調」という誤解をしてしまうと、子宮外妊娠の発見が遅れてしまうリスクがあります。特に、生理が遅れていて妊娠反応が出ているにもかかわらず、腹痛や不正出血などの症状がある場合は、子宮外妊娠の可能性も念頭に置くべきです。
さらに、ごく初期の段階ではhCG値が検出感度に満たない場合もあり、偽陰性(妊娠しているのに陰性と出る)となることもあります。そのため、生理予定日から数日経っても出血がなく症状がある場合は、検査結果にかかわらず産婦人科を受診することが望まれます。
妊娠検査薬はあくまで「目安」であり、正確な診断には医師による血中hCG測定や超音波検査が必要であることを理解しましょう。
子宮外妊娠と正常妊娠の違い
difference正常妊娠では、受精卵が子宮内膜に着床し、妊娠5~6週頃には超音波検査で子宮内に胎嚢(たいのう)が確認されるのが一般的です。また、血中hCG(ヒト絨毛性ゴナドトロピン)値は48時間ごとにおよそ2倍のペースで上昇し、着実に妊娠が進行していることがわかります。これにより医師は、妊娠が正常に進んでいるかどうかを判断する材料としています。
一方、子宮外妊娠では受精卵が子宮外に着床しているため、子宮内に胎嚢は確認できず、血中hCG値の上昇も鈍く、不規則になります。hCG値が1000~2000mIU/mLを超えても子宮内に胎嚢が見えない場合は、子宮外妊娠の可能性が高まります。また、hCGの上昇が途中で停滞(頭打ち)する、あるいは下降し始める場合もあり、これは受精卵が正常に成長していないサインと考えられます。
症状面でも大きな違いがあります。正常妊娠では軽いつわりや眠気、乳房の張りなどの妊娠初期症状が中心ですが、子宮外妊娠では以下のような異常が現れます。
これらの症状は、妊娠の継続を妨げる異常サインであり、破裂に進行する前に医療機関での診断・治療が必要です。特にhCG値だけに依存せず、超音波検査や臨床症状との総合的な判断が求められます。
正常妊娠と子宮外妊娠の違い
| 比較項目 | 正常妊娠 | 子宮外妊娠 |
|---|---|---|
| 着床部位 | 子宮内膜 | 子宮外(卵管・卵巣・腹腔・子宮頸管など) |
| 成長 | 胎児として育つ | 育たない。生命維持不可 |
| 症状 | 妊娠初期症状 | 出血・痛み・ショック状態あり |
| 結果 | 出産可能 | 流産・手術が必要になることが多い |
子宮外妊娠と流産の違い
abotion「妊娠が継続できない」という点では共通していますが、子宮外妊娠と流産はその原因・経過・対応方法において大きく異なります。
まず、流産は通常、受精卵が子宮内に正常に着床したにもかかわらず、染色体異常や発育不全などの要因により、妊娠が自然に中断されてしまう状態を指します。特に妊娠12週未満に起こる「初期流産」が大半で、出血や下腹部痛を伴いますが、多くは命に関わることはなく、自然排出や子宮内容除去術によって対応可能です。
一方、子宮外妊娠は、妊娠初期の段階で受精卵が子宮外の異所性部位(主に卵管)に着床してしまうものであり、最初から妊娠の継続が不可能な状態です。時間の経過とともに着床部が破裂し、腹腔内出血によるショックを引き起こすリスクがあるため、迅速かつ的確な治療が不可欠です。
また、治療法にも大きな違いがあります。
流産では自然経過を待つか、子宮内容除去術を行うことが多いのに対し、子宮外妊娠では薬物療法(メトトレキサートの投与)や手術(卵管切除・卵管切開)など、外科的・内科的管理が必要になります。
つまり、妊娠が継続できないという結果は同じでも、「どこに着床したか」「それによって何が起こるか」「どのような治療が必要か」といった点が異なります。自己判断せず、早期に医師の診察を受けることが最も重要です。
子宮外妊娠の原因とリスク
risk以下のような因子が、子宮外妊娠のリスクを高めることが知られています。
クラミジアなどの性感染症による卵管炎
性感染症、とくにクラミジア感染は卵管に慢性的な炎症や癒着を引き起こし、受精卵の通過障害の原因になります。
不妊治療歴(体外受精・人工授精など)
体外受精後の妊娠では、胚の移植位置や卵管の機能異常によって、子宮外妊娠のリスクがやや高くなります。
過去の子宮外妊娠の既往
一度子宮外妊娠を経験した方は、卵管の構造や機能に問題を抱えていることが多く、再発率は10%程度とされています。
子宮内避妊具(IUD)使用中の妊娠
IUDは高い避妊効果を持ちますが、万が一妊娠した場合は、子宮外妊娠である可能性が通常より高くなります。
喫煙
喫煙は卵管の線毛運動を抑制し、受精卵の子宮への移動を妨げることが知られています。
年齢(35歳以上)
加齢により卵管機能が低下し、着床異常のリスクが上がります。また、加齢に伴い性感染症の既往や不妊治療の機会も増えることが背景にあります。
とくに性感染症の既往は、症状が乏しいまま進行し、知らないうちに卵管障害を引き起こしていることが少なくありません。若年層でもクラミジア感染を含む性感染症の予防と定期検査は、将来の妊娠を守るうえで非常に重要なポイントとなります。
子宮外妊娠の原因と
リスク因子
主な原因
主なリスク因子
子宮外妊娠の症状
symptoms子宮外妊娠の初期には、以下のような症状が見られます。

生理が遅れている
排卵後に着床が起こっているため、月経が予定通りに来ないことで妊娠に気づくきっかけとなります。
妊娠検査薬は陽性
hCGが体内で分泌されるため陽性となりますが、正常妊娠か子宮外妊娠かは判別できません。

不正出血
子宮内膜が安定せず、断続的に少量の出血が起こることがあります。生理のようで生理ではない出血に注意が必要です。

下腹部痛(片側)
受精卵が着床した部位に応じて、片側だけの鈍痛や張り感が現れます。
このような初期症状は、正常妊娠や流産と紛らわしいことがあるため、見逃されやすい傾向があります。
症状が進行すると、着床部位(特に卵管)が破裂し、以下のような重篤な症状が急速に現れます。

激しい下腹部痛
突然の鋭い痛みで、冷や汗や呼吸困難を伴うことがあります。

失神や立ちくらみ
出血性ショックにより、意識消失や血圧低下を引き起こすことがあります。

肩の痛み
腹腔内出血が横隔膜を刺激することによって、放散痛として左または右肩に痛みを感じることがあります。
このような症状が見られた場合は、一刻も早く救急受診が必要です。
特に妊娠の可能性がある女性で急な腹痛や出血がある場合、子宮外妊娠を疑って医師に相談することが命を守る第一歩となります。
子宮外妊娠の症状と進行過程
初期症状(妊娠4週〜6週頃)
危険な症状
子宮外妊娠の
診断方法と流れ
flow
子宮外妊娠の診断は、複数の検査や所見を総合的に組み合わせて行われます。
単独の検査だけでは確定診断が難しいため、早期発見のためには慎重な観察が必要です。
-
STEP1血中hCGの測定
hCG(ヒト絨毛性ゴナドトロピン)は妊娠初期に分泌されるホルモンで、正常妊娠では48時間ごとにおよそ2倍に増加します。しかし、子宮外妊娠ではその上昇が鈍化し、一定の値で頭打ちになる、あるいは変動が乏しいといったパターンを示すことがあります。hCG値が1000〜2000mIU/mL以上にもかかわらず、子宮内に胎嚢が確認できない場合は子宮外妊娠が疑われます。
-
STEP2経腟超音波検査(経腟エコー)
超音波により、子宮内に妊娠の徴候(胎嚢、胎芽、心拍など)が見えるかを確認します。子宮内に胎嚢が見られず、卵管やダグラス窩(子宮の後ろのくぼみ)に腫瘤や出血が見える場合は、子宮外妊娠の可能性が高くなります。また、「異常な液体貯留(free fluid)」が腹腔内に見られた場合は、出血性の子宮外妊娠のサインであることもあります。
-
STEP3内診

子宮や卵巣周囲の圧痛、腫瘤の有無、子宮頸部の可動痛などを確認します。特に子宮と付属器に異常な圧痛がある場合や、子宮の大きさが妊娠週数と合わない場合は、子宮外妊娠を疑う根拠になります。
これらの所見を個別にみるのではなく、妊娠週数、hCG値の推移、超音波所見、症状の有無などを総合的に評価して診断を行います。必要に応じて、高次施設へ紹介し、診断的腹腔鏡(手術による直接確認)を行うこともあります。
子宮外妊娠の治療法
treatment子宮外妊娠は、受精卵が子宮内以外の部位(多くは卵管)に着床することで起こり、正常な妊娠として継続することはできません。放置すると、着床部位が破裂し、腹腔内出血を起こして母体の命に関わる危険な状態に至るため、早期の診断と治療が非常に重要です。
治療法は大きく分けて3つあり、①薬物療法(メトトレキサート)、②手術療法、③経過観察があります。どの治療法を選択するかは、妊娠週数、hCG値、胎嚢の大きさ、出血の有無、患者の今後の妊娠希望などを総合的に評価して決定します。

薬物療法(メトトレキサート:MTX)
MTXは抗がん剤としても使用される薬で、細胞分裂を抑制する作用があります。子宮外妊娠に対しては、絨毛組織の増殖を抑え、妊娠組織を体内で自然に吸収させることを目的に使用されます。hCG値が低く、出血や腹痛が少ない比較的軽症のケースに適応されます。
治療後はhCG値が完全に消失するまで定期的な採血によるフォローが必要です。副作用としては、吐き気、口内炎、肝機能障害などが報告されています。

手術療法
卵管がすでに破裂している場合や、出血量が多く生命の危険がある場合には、緊急手術が必要になります。現在は開腹手術よりも、体への負担が少ない腹腔鏡下手術が主流です。
手術には以下の2種類があります:
卵管切除術
卵管ごと妊娠組織を取り除く方法です。
出血量が多い、あるいは卵管が著しく損傷している場合に選ばれます。
卵管切開術
卵管を温存しつつ、切開して妊娠組織だけを摘出する方法です。 将来の妊娠を希望する方に考慮されますが、再発リスクが残る可能性もあります。

経過観察(自然退縮)
ごく軽症の子宮外妊娠で、hCG値がすでに自然に低下傾向にある場合は、治療を行わずに経過を観察する選択肢もあります。ただし、hCG値が完全にゼロになるまで時間がかかることが多く、定期的な採血と超音波検査による厳密なフォローが欠かせません。
いずれの方法を選ぶ場合でも、早期発見が母体の安全と将来の妊孕性を守る鍵となります。妊娠が判明したら、子宮内に胎嚢が確認できるまでは安心せず、医療機関でしっかりと診てもらうことが何より大切です。
子宮外妊娠後の妊娠と
再発リスク
relapse
子宮外妊娠を一度経験した女性は、次回妊娠時に再び子宮外妊娠を起こす再発リスクが高まるとされており、その頻度は10〜15%程度と報告されています。これは、卵管の機能に何らかの障害が残っている場合があるためです。
子宮外妊娠の予防と
ライフスタイルの見直し
reconsider
再発を完全に防ぐことは難しいものの、以下のような点に注意することで、一定程度リスクを低下させることができます。
性感染症の予防(特にクラミジア)
クラミジア感染は自覚症状が乏しいまま卵管炎を引き起こすことがあり、知らぬ間に卵管の通過性が損なわれるケースが多いため、予防が非常に重要です。定期的な性感染症検査やコンドームの使用が推奨されます。
禁煙
喫煙は卵管の線毛運動を低下させるため、受精卵の正常な移動を妨げる要因となります。妊活中や妊娠を希望する女性には、早期の禁煙が強く勧められます。
早期受診
妊娠が判明したら、可能な限り早く産婦人科を受診し、子宮内に正常な着床が確認されるかをチェックすることが大切です。hCG値の推移と超音波所見を組み合わせることで、異常妊娠の早期発見が可能になります。
不妊治療時の適切な管理
体外受精(IVF)や人工授精(AIH)を受けている場合は、胚の戻し方や卵巣過剰刺激症候群(OHSS)などの副反応への対応を含め、子宮外妊娠のリスクを考慮した管理が重要です。信頼できる医療機関で丁寧に経過観察してもらうことが推奨されます。
迷ったら早めの受診を
examination子宮外妊娠は、年齢や既往歴に関係なく、誰にでも起こりうる妊娠の異常です。 しかし、正しい知識と早期の医療介入によって、重篤な合併症を防ぎ、将来の妊娠や命を守ることが可能です。
妊娠検査薬で陽性反応が出たとしても、それが「子宮内で正常に進行している妊娠」であるかどうかは別問題です。特に、生理の遅れに加えて不正出血や下腹部痛がある場合は、子宮外妊娠の可能性も含めて速やかに医療機関を受診することが重要です。
受診の際には、最終月経日や妊娠検査薬を使用した日、現在の症状(出血の色や量、痛みの部位や程度など)を記録しておくと、医師による判断材料として非常に役立ちます。
また、子宮外妊娠は一度経験すると再発のリスクもあるため、将来の妊娠に備えて、適切なタイミングで定期的な婦人科検診を受けることも推奨されます。
現代の医療では、早期に発見できれば多くの命が助かる疾患です。「妊娠=すべて順調」と思い込まず、妊娠がわかったら「早めの確認」を習慣にしましょう。それが、自分自身と赤ちゃんの未来を守る第一歩です。
姫路の森レディース
クリニックの体制と対応
himeji ladies clinic
子宮外妊娠は、受精卵が本来着床すべき子宮内ではなく、卵管や卵巣、腹腔など子宮外の場所に着床してしまう状態です。放置すると卵管破裂や大量出血を引き起こし、命に関わる危険もあるため、早期の発見と適切な対応がとても重要です。
姫路の森レディースクリニックでは、豊富な経験と専門知識を持つ女性医師が在籍し、患者様の不安に寄り添いながら、丁寧な問診と高性能な超音波機器を用いた検査を行っています。妊娠検査が陽性になった際には、「正常な子宮内妊娠かどうか」を確認することが重要な第一歩です。まだ症状がなくても、妊娠の兆候があれば早めに受診いただくことで、子宮外妊娠の可能性を早期に見つけることができます。

姫路の森レディースクリニックでは、症状の程度や状況に応じて必要な治療方針をご説明し、患者様が安心して選択できるよう丁寧にサポートいたします。また、緊急性が高い場合には、地域の高次医療機関と連携し、速やかな対応ができる体制を整えております。

よくあるご質問
faqQ1. 子宮外妊娠は予防できますか?
完全に防ぐことはできませんが、クラミジアなどの性感染症を防ぐことで卵管障害を避け、子宮外妊娠のリスクを下げることが可能です。また、喫煙は卵管の動きを鈍らせるため禁煙が推奨されます。妊娠初期に早めに婦人科を受診し、胎嚢の位置を確認することで早期発見・早期対応が可能になります。
Q2. 妊娠反応が陽性で出血があるのは異常ですか?
妊娠初期に出血がある場合、子宮外妊娠や流産の可能性があります。特に腹痛を伴う場合は注意が必要です。妊娠検査薬が陽性でも、正常な子宮内妊娠とは限りません。自己判断せず、できるだけ早く超音波検査を受け、胎嚢の位置とhCGの推移を確認することが重要です。
Q3. 子宮外妊娠の痛みはどのようなものですか?
初期にはチクチクした軽い痛みや下腹部の違和感程度ですが、進行すると片側に鋭い痛みや、破裂による激痛・失神・肩の痛み(横隔膜刺激)などが出現します。突然の痛みには注意が必要です。
Q4. 痛みや出血がない場合でも子宮外妊娠はあり得ますか?
あり得ます。初期の子宮外妊娠では症状が全く出ないこともあります。妊娠反応が出ても胎嚢が見えず、hCGの上昇が不十分な場合は注意が必要です。無症状のまま進行し、突然の破裂や大量出血を起こすケースもあるため、妊娠初期の段階で超音波検査による評価が欠かせません。
Q5. 子宮外妊娠は何週目までに診断されることが多いですか?
多くは妊娠5〜7週で判明します。この時期にhCG値や超音波で胎嚢が確認できない場合、子宮外妊娠が疑われます。妊娠が分かったら早めの受診を心がけましょう。
Q6. 子宮外妊娠の診断は1回の超音波でわかりますか?
初回の検査だけでは判断がつかない場合があります。子宮内に胎嚢が見えない、hCG値が不自然な推移をするなどの所見を経て、数日間で複数回の検査を重ねて確定されることが一般的です。
Q7. IUD装着中に妊娠で子宮外妊娠の可能性はありますか?
IUD(子宮内避妊具)を使用していると、妊娠する確率自体は非常に低くなりますが、妊娠が成立した場合は子宮外妊娠のリスクがやや高まるとされています。妊娠反応が出た場合は、IUDの有無に関係なく、早めに受診して胎嚢の位置を確認することが重要です。
Q8. ピルを飲んでいても子宮外妊娠になりますか?
低用量ピルを正しく服用している場合、排卵が抑制されるため妊娠自体が非常にまれです。ただし、もし妊娠した場合は通常妊娠だけでなく子宮外妊娠の可能性もあるため注意が必要です。ピル服用中に不正出血や妊娠症状を感じたら、すぐに婦人科を受診してください。
Q9. 不妊治療は子宮外妊娠のリスクですか?
不妊治療、とくに体外受精では、胚移植後に本来と異なる場所に着床することで子宮外妊娠が発生するリスクがあります。発生頻度は一般妊娠より高くなることが知られています。妊娠判定後は子宮内に胎嚢があるかを確認する必要があり、hCG値の推移と超音波で慎重に経過を見ます。
Q10. 子宮外妊娠で片方の卵管を切除したら妊娠できなくなりますか?
卵管が片方でも、もう一方が正常に機能していれば自然妊娠は可能です。排卵された卵子は、反対側の卵管で受精・着床に至ることもあります。ただし、卵管の状態や年齢によって妊娠のしやすさには個人差があります。妊娠を希望する場合は専門医に相談しましょう。
Q11. hCGが下がったら通院は終了していいですか?
hCG値が低下していても、完全に陰性化(=0近く)していない段階で通院を自己判断で中止するのは危険です。まれにhCGが一時的に下がっても再び上昇するケースがあるため、医師の指示に従って血液検査と超音波で最終確認を受ける必要があります。治療終了の判断は必ず医師が行います。
Q12. 再発を防ぐにはどうしたらいいですか?
子宮外妊娠を経験すると、再発のリスクは10〜15%程度あるとされています。予防には性感染症の予防(特にクラミジア)、禁煙、定期的な婦人科受診が重要です。