子宮頸がん検診で異常が認められたら?
子宮頸がんの早期発見には、子宮頸がん検診を定期的に受けることが最も重要です。
一般的に行われている子宮頸がん検診では、子宮の入り口の細胞を採取して、顕微鏡で細胞の形を調べる「細胞診」を行っており、スクリーニング(ふるい分け)として機能しています。
そして、子宮頸がん検診でNILM(正常)以外の所見が認められた場合、2次検査を受けて、治療が必要な状態かどうかを確認する必要があります。
子宮頸がん検診の結果の見方
これまで日本における検査結果は「クラス分類」によるⅠ~Ⅴの5段階評価にて表されていましたが、2008年より国際標準である「ベセスダ分類」での表記もしくは併用表記に変更されています。
ベセスダ分類では、細胞所見や形態学的な所見が反映されて、推定病変が判定されるようになっています。
子宮頸がん検診でNILM(正常)以外の所見とは、「HPV感染によって細胞の形が正常ではない状態のこと」を意味します。
| ベセスダ分類 表記 | 判定 | クラス分類 表記 |
|---|---|---|
| NILM | 正常細胞 | Ⅰ Ⅱ |
| ASC-US | 軽度扁平上皮内病変疑い | Ⅱ-Ⅲa |
| LSIL | HPV感染・ 軽度異形成疑い | Ⅲa |
| ASC-H | 高度扁平上皮内病変疑い | Ⅲa-Ⅲb |
| HSIL | 中等度異形成・ 高度異形成・ 上皮内癌疑い | Ⅲa Ⅲb Ⅳ |
| SCC | 扁平上皮癌 | Ⅴ |
| AGC | 腺異型・腺癌疑い | Ⅲ |
| AIS | 上皮内腺癌 | Ⅳ |
| Adenocarcinoma | 腺癌 | Ⅴ |
子宮頸がん検診後の2次検査
子宮頸がん検診でNILM(正常)以外の所見があった場合、2次検査(精密検査)として次のような検査を行います。
HPV検査
検診結果が「ASC-US」となった方のみに行う検査です。「ASC-US」は細胞の形が正常ではありませんが、異形成と判断するには異形が少ないというグレーゾーンの所見です。検診結果を見て「怖い病気かもしれない……」と不安に思われる方も多いのですが、ASC-USは「がん」を疑われているのではなく、「異形成」が疑われている状態です。そのため、HPV検査でのハイリスク型HPVの感染有無により、さらに詳しい検査が必要となるかどうかを判断します。
【検査対象】ASC-US
【検査目的】「ハイリスク型HPV*1」の感染有無を調べます
*1 ハイリスク型HPV:がんに進展する可能性のあるHPV。
ハイリスク型HPVの詳しい説明は、「子宮頸部異形成の原因」をご確認ください。
【検査方法】子宮の入り口から細胞を採取して、専用の検査機器により判定します
【結果判明】約7日~10日後
- 陽性(+)……「腫瘍性病変」と捉え、精密検査(組織診)を行います
- 陰性(-)……「非腫瘍性病変」と捉え、半年~1年後に細胞診の再検査を行います
組織診(コルポ診+組織採取)
子宮頸がん検診で細胞の形に異常が認められた場合、どの程度の異常かを調べます。
コルポスコピー(拡大鏡)で病変の広がりなどを観察してから組織を採取して調べるので、異形成の程度や疾患の確定診断が可能です。
※組織診ではわずかに出血がありますので、ナプキンのご持参をお願いしています。必要の際には当院でも内診時にお渡しいたします。
【検査対象】 LSIL・HSIL・ASC-H・SCC・AGC・AIS・Adenocarcinomaの場合
【検査目的】病変(子宮頸部異形成・扁平上皮癌・腺癌など)の確定診断
【検査方法】
①子宮の入り口に3%酢酸を染み込ませた綿球を数十秒押し当てます
②病変部分は白くなるため、コルポスコピー(拡大鏡)で病変がどこまで広がっているかなどを確認します
③病変部分の組織(米粒の1/3程度の塊)を数か所採取して、調べます
【結果判明】約7日~10日後
※なお、細胞診の結果がSCC・AGC・AIS・Adenocarcinomaの場合には、より詳しい検査や治療が必要となるため、高次医療機関へご紹介させていただきます。
子宮頸部異形成とは?
子宮頸部異形成は、「子宮頸部上皮内腫瘍(CIN)」とも呼ばれます。癌(悪性腫瘍)ではありませんが、子宮頸癌の「前癌状態」とされており、子宮頸部異形成が数年間持続すると、子宮頸癌に進行することがあります。
そのため、子宮頸部異形成の段階で治療を行うことで、子宮頸癌への進行を防ぐことができます。
子宮頸部異形成の原因
子宮頸部異形成の原因は、子宮頸部のHPV感染です。
子宮頸部の細胞がHPV感染することで、細胞が正常とは異なる形となります。
とはいえ、HPVはありふれたウイルスであり、性交渉の経験のある女性の約50%~80%はHPVに感染していると推計されています*2。
*2(参考)子宮頸がんとHPV|日本産科婦人科学会
https://www.jsog.or.jp/modules/jsogpolicy/index.php?content_id=4
また、HPVの遺伝子型(タイプ)は100種類以上ありますが、多くの型では感染しても免疫によって排除されるため、1年~2年の間に自然と正常な細胞に戻ります。
ただし、次の13種類のHPVは子宮頸がんを発症しやすい「ハイリスク型」とされています。
HPV16、18、31、33、35、39、45、51、52、56、58、59、66、68
中でもHPV16、18、31、33、35、52、58は、特に自然消滅しにくく、異形成の進行リスクが高い型であることが分かっています*3。
*3(参考)産婦人科診療ガイドライン 婦人科外来編2020 P.71|日本産科婦人科学会・日本産婦人科医会
https://www.jsog.or.jp/activity/pdf/gl_fujinka_2020.pdf
子宮頸部異形成の分類と治療の必要性
子宮頸部異形成は細胞異形を起こした程度によって、次のような3つに分類されます。
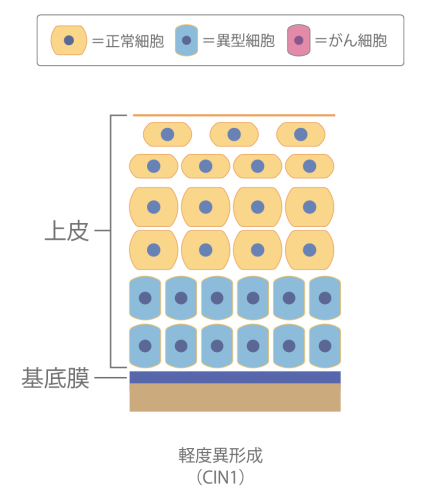
軽度異形成(CIN1)
上皮内の異形細胞が1/3程度の状態です。約50~60%は1年~2年の間に自然消失して正常細胞に戻ります。約30%はそのまま変化せず、約10%が高度異形成以上に進行するとされています。
【方針】経過観察および定期検診
当院ではCIN1が確定した方に対し、ハイリスク型HPVの感染および型判定が可能な「HPVタイピング検査」を行っております。ハイリスクHPVの感染有無によって、その後の定期検査の間隔(6か月~1年)を決定しています。
※HPVタイピング検査の詳しい説明は、「子宮頸部異形成の検査・診断方法」をご確認ください
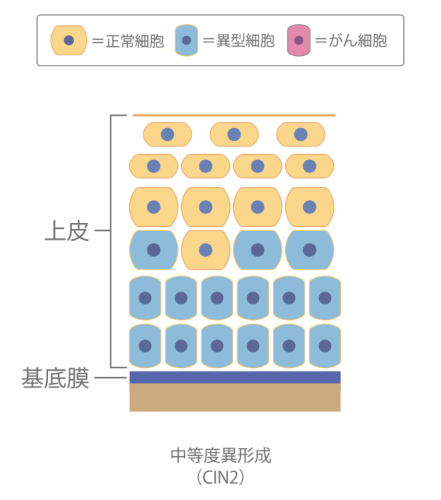
中等度異形成(CIN2)
上皮内の異形細胞が2/3以内の状態です。約40%は自然に正常細胞に戻りますが、約40%はそのまま変化せず、約20%が高度異形成以上に進行するとされています。
【方針】経過観察・定期検診
基本的には経過観察・定期検診にてフォローを行います。
CIN2が確定した方に対しては、ハイリスク型HPVの感染および型判定が可能な「HPVタイピング検査」を行っております。ハイリスクHPVの感染有無によって、その後の定期検査の間隔(3か月~6か月)を決定しています。
※HPVタイピング検査の詳しい説明は、「子宮頸部異形成の検査・診断方法」をご確認ください
高度異形成(CIN3)・子宮頸部上皮内癌
上皮内の異形細胞が2/3以上の状態を「高度異形成」、上皮全層に異形細胞がみられる場合を「上皮内癌」と定義しています。約30~60%が軽度・中等度異形成に退縮しますが、約10%は浸潤癌に進行するとされます。
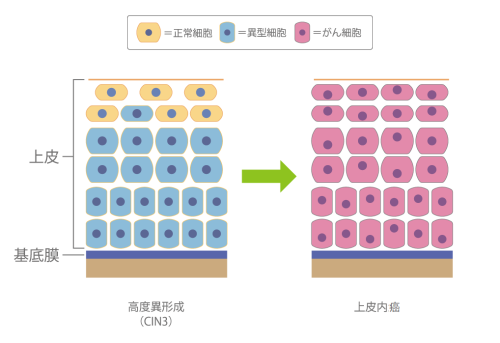
上皮内癌では、上皮全層が異形細胞となります。
(図)高度異形成(CIN3)・上皮内癌のイメージ
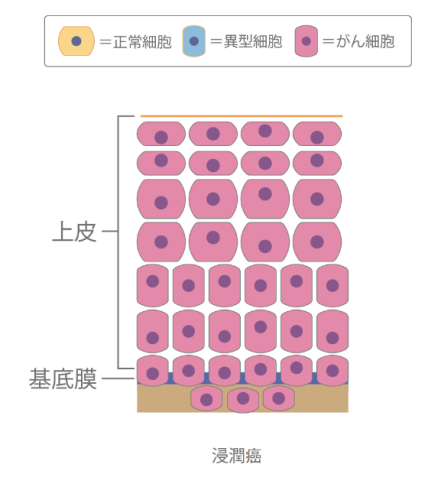
(図)浸潤癌のイメージ
【方針】手術
CIN3が確定した場合、円錐切除術が行える高次医療機関へのご紹介をさせていただきます。
子宮頸部異形成の検査
組織診によって、軽度異形成(CIN1)または中等度異形成(CIN2)が確定した後、当院では「HPVタイピング検査」を行います。
※CIN3はタイピング検査の対象外です。
HPVタイピング検査はHPVの感染有無だけでなく、ハイリスクHPVの型を特定することができるため、結果を基に今後の検査間隔を決定します。
結果判明には、約2週間かかります。
なお、海外では子宮頸がん検診(細胞診)に加えて、HPVタイピング検査を同時に行う検診方法を推奨している国が多くあります。
当院では、ブライダルチェック(レディースドック)のオプションとして、自費にてハイリスクHPV検査を追加することも可能です。お気軽にご相談ください。
子宮頸部異形成の治療法
子宮頸部異形成の治療法には、主に「切除手術」と「蒸散術」の2種類があります。
円錐切除手術
子宮頸部の病変部を一律円錐型に切り抜く方法です。がんの疑いが少しでもあれば、切除手術が必要となります。
メリット:切除した標本から確実な病理診断が可能、治癒率が高い
デメリット:円錐型に切り抜くことで子宮頸管が短くなり、流産・切迫早産リスクがやや高まる、多くの病院で入院(2~3日)が必要
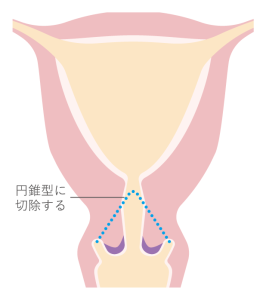
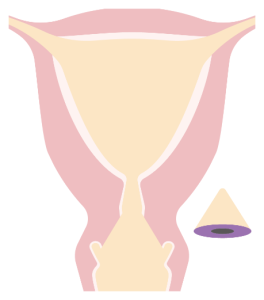
(図)円錐切除手術イメージ
レーザー蒸散術
レーザー光線の熱で病変を円板状に蒸散する(焼き飛ばす)方法です。
病変部のみをレーザーの熱で焼き払うため、子宮頸管は短くならないので、切迫早産のリスクにはなりません。
メリット:出血が少ないなど身体の負担を抑えた低侵襲な手術、子宮頸管が短くならないので早産リスクがない
デメリット:病変を使った病理診断が行えない
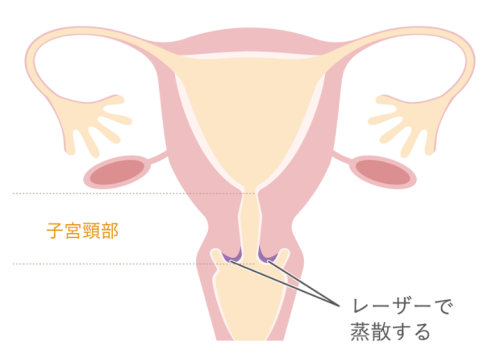
(図)子宮頸部レーザー蒸散術イメージ
当院の子宮頸部レーザー蒸散術について
当院の子宮頸部レーザー蒸散術の適応対象
当院では次に該当する方に対して、レーザー蒸散術を行っています。
ただし、レーザー蒸散術の適応となるかは、実際に患者さまの状態を確認してみないと分かりません。問診・内診などから総合的に判断して、レーザー蒸散術を行っています。
当院の子宮頸部レーザー蒸散術の特徴
子宮頸部レーザー蒸散術の費用
子宮頸部レーザー蒸散術では、健康保険が適用されます。
3割負担で約12,000円です。
※上記費用に初診料・再診料などは含まれておりません。
子宮頸部レーザー蒸散術の注意点
子宮頸部レーザー蒸散術の流れ
① 【初診時】問診・診察(内診)
子宮頸がん検診の細胞診で正常以外の所見だった場合、精密検査を行います。
問診表にご記入いただき、その内容を基に医師による診察および検査を行います。
診察では、次のような検査(内診)を行います。
異形成の進行度や治療方針などについて、詳しく説明させていただきます。
② 【2回目ご来院】検査結果および今後の治療方針のご説明
前回行った検査内容の結果および今後の治療方針について、分かりやすく丁寧にご説明します。気になることがありましたら、お気軽にご相談ください。
③ 【3回目ご来院】子宮頸部レーザー蒸散術の施術
外来にてレーザー蒸散術を行います。
病変部をレーザー蒸散し、異形成を除去します。
当院では手術の30分前に痛み止めのお薬を服用していただいてから、手術を行います。(手術時間:約5分)
なお、蒸散した部分の組織が再生する約4~6か月間は、水っぽいおりものが増えたり、少量の出血がみられたりすることがありますが、時間経過とともに改善していくので心配ありません。ただし、出血量が異常に多い(生理2日目以上)など、何か気になることがありましたら、お気軽にご相談ください。
④ ご精算
受付にてご精算をお願いします(現金のみ)。
また、感染予防のため、抗生物質(3日分)を処方しております。
⑤ 定期検診
レーザー蒸散術から1週間後に経過観察を行いますので、ご来院ください。
その後は、1か月後、3か月後に受診していただきます。
レーザー蒸散術後の定期検診はとても大切です。必ず受診しましょう。
何か気になることがありましたら、検診日を待たずに早めにご連絡ください。
まとめ
近年、我が国では20代~30代の若い女性のHPV感染が増えており、「子宮頸部異形成」も同様に急増しています。
子宮頸部異形成の約半数は自然消失しますが、中には長い年月をかけて、浸潤癌に進行して「子宮頸癌」に移行することもあります。
そのため、子宮頸癌の前段階である「子宮頸部異形成」のうちに治療して、子宮頸癌への進行を防ぎましょう。
当院では患者さまに対し、子宮頸がん検診や精密検査などの結果について、分かりやすく丁寧にご説明するよう心がけております。患者さまがご自身の子宮頸部異形成について、きちんとご理解いただいてから、一緒に検査を進めていくよう努めて参りますので、安心してご来院ください。
Q1.子宮頸部レーザー蒸散術を行えない人はいますか?
当院では、次のようなケースに一つでも当てはまる方は、原則的に子宮頸部レーザー蒸散術を行っておりません。
- 高度異形成(CIN3)または上皮内がんの方
わずかな浸潤癌が含まれている場合があるため、術後の組織標本を得られないレーザー蒸散術は適応としておりません。 - 現在妊娠中または妊娠の可能性がある方
妊娠されている場合には原則的に治療は行わず、経過観察とします。
Q2.子宮頸部レーザー蒸散術後の日常生活について、教えてください。
- お風呂
術後当日からシャワー浴はOKです。また術後出血がほとんどなければ、お風呂に入っていただいても問題ありません。ご心配な方は、術後検診時まではシャワーのみとしてください。体の洗い方は今まで通りで構いません。 - 運動
激しい運動は術後検診日までは避けてください。 - 性交
蒸散部の傷が治るまでには約4~6週間かかります。次回検診日に傷跡を確認しますので、許可が出るまでは性交を避けてください。
※2か月後くらいが目安です
Q3.子宮頸部レーザー蒸散術後、いつから妊娠のタイミングを取ってよいのでしょうか?
蒸散術後の傷の治癒には約4~6週間はかかります。術後の経過をみて妊娠のタイミングを取り始めることをおすすめします。